U mạch máu
| U mạch máu (vascular tumors), hay gọi nhầm là u máu, là những khối u thực sự với sự tăng sinh của các tế bào nội mô, thường xuất hiện trong những tuần đầu sau khi sinh, phát triển nhanh chóng trong những tháng đầu, sau đó dừng phát triển và tự biến mất sau nhiều năm. Các khối u mạch máu khác hẳn với dị dạng mạch máu về đặc điểm lâm sàng, tiến triển cũng như phương pháp điều trị. Do đặc điểm thoái lui tự nhiên, nên phần lớn các u mạch máu không cần can thiệp điều trị, một số ít các u mạch máu gây ảnh hưởng chức năng hoặc ảnh hưởng thẩm mỹ nặng có thể được điều trị nội khoa bằng thuốc bôi, thuốc tiêm, thuốc uống, laser, hoặc điều trị phẫu thuật. |
Có nhiều loại u mạch máu khác nhau, trong đó chiếm tuyệt đại đa số là U mạch máu của trẻ em (tên tiếng Anh là Hemangiomas of Infancy hoặc Infantile Hemangiomas)
U MẠCH MÁU TRẺ EM (IH)
U mạch máu của trẻ em (UMMTE) (infantile hemangioma hoặc hemangioma of infancy) là loại u hay gặp nhất ở trẻ em, chiếm khoảng 4-12% trẻ dưới 1 tuổi da trắng. U xuất hiện ở nữ nhiều hơn nam, thường xuất hiện đơn lẻ, hay gặp nhất ở vùng đầu mặt cổ.
1 - Lâm sàng và tiến triển:
Các hình thái lâm sàng của u mạch máu trẻ em có thể chia thành 3 loại:
- U mạch máu thể nông ở da (superficial hemangioma): biểu hiện dưới dạng một nốt nhú hoặc một mảng đỏ, lúc đầu nhẵn sau đó gồ lên, sáng hơn, trông giống quả dâu tây.
- U mạch máu thể sâu dưới da(deep hemangiomas): là một khối u trong lớp bì sâu hoặc dưới da, gồ lên, nóng nhưng không đập, ấn không xẹp, ở dưới một lớp da bình thường, da màu xanh nhạt hoặc tím.
- U mạch máu thể hỗn hợp cả nông và sâu (compound hoặc mixed hemangiomas): là sự phối hợp cả hai thành phần da và dưới da.
U mạch máu trẻ em thường xuất hiện trong tháng đầu sau sinh. Sau đó u tiến triển nhanh trong những tuần đầu của đời sống và trải qua 3 giai đoạn:
- Giai đoạn tăng sinh: u tăng thể tích, thông thường trong 3-6 tháng đầu.
- Giai đoạn ổn định: thường bắt đầu từ tháng thứ 6-8.
- Giai đoạn thoái lui: thường bắt đầu lúc xấp xỉ 1 tuổi và tiếp tục đến 5-7 tuổi; u nhạt màu, giảm thể tích cho đến khi biến mất hoàn toàn trong khoảng 75% các trường hợp. Đôi khi còn lại một ít di chứng như da thừa và nhăn nheo, di tích xơ-mỡ, giãn mao mạch.
Các biến chứng của u mạch máu trẻ em có thể bao gồm: loét (hay gặp nhất), nhiễm trùng, chảy máu, ảnh hưởng chức năng (nhìn, nghe, ăn…), hoặc đôi khi ảnh hưởng sự sống (tắc nghẽn đường thở, suy tim…).
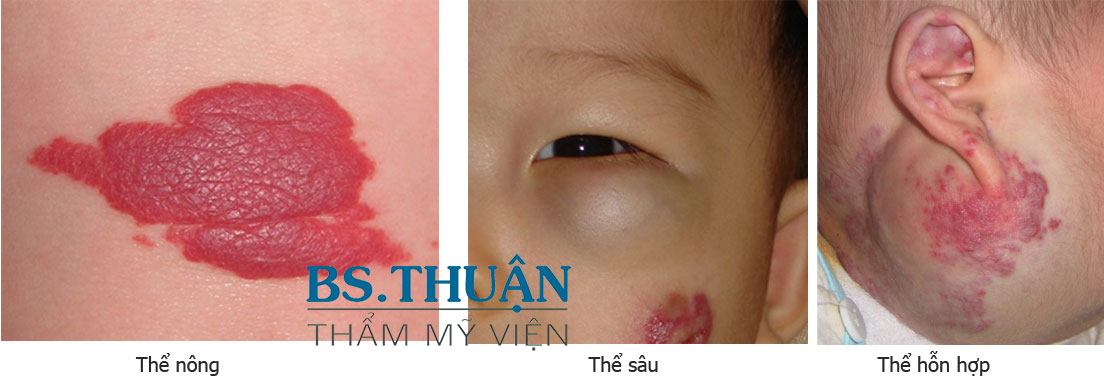
Hình 1. Hình ảnh điển hình của các u mạch máu trẻ em: Thể nông (trái), thể sâu (giữa), thể hỗn hợp (phải).
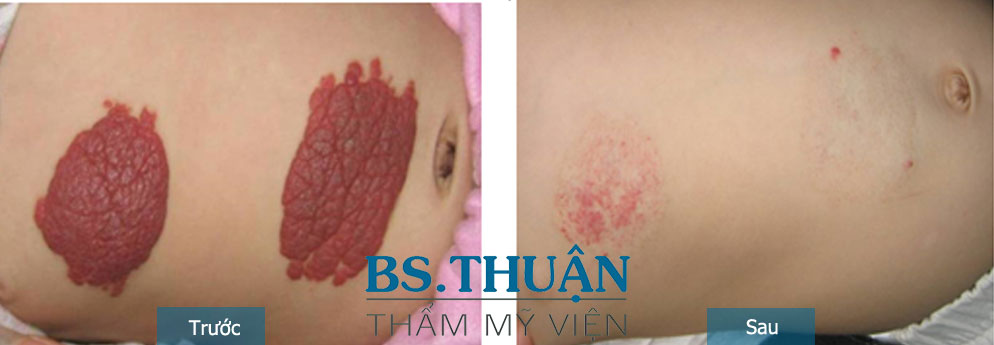
Hình 2. U mạch máu trẻ em lúc 5 tháng (Trái) và hình ảnh thoái lui lúc 2,5 tuổi (Phải).
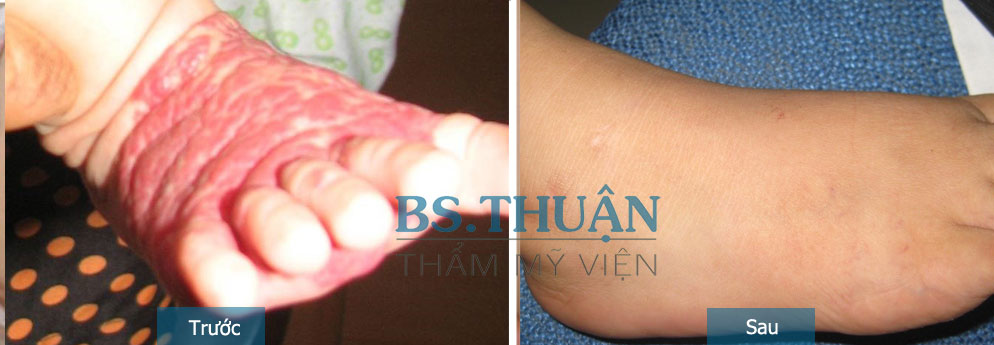
Hình 3. U mạch máu trẻ em lúc 1 tháng (Trái) và hình ảnh thoái lui lúc 3 tuổi (Phải).
2 - Cận lâm sàng
Việc chẩn đoán các u mạch máu trẻ em thông thường dựa vào đặc điểm lâm sàng và tiến triển của tổn thương. Trong những trường hợp nghi ngờ (lâm sàng và tiến triển không điển hình, thể dưới da đơn thuần), cần thiết làm một số xét nghiệm bổ sung như siêu âm doppler hoặc cộng hưởng từ. Nếu vẫn còn nghi ngờ, một sự sinh thiết với hóa mô miễn dịch (GLUT1) cho phép chẩn đoán.
3 - Chẩn đoán phân biệt
Cần phân biệt các u mạch máu trẻ em với các bệnh lý tương tự như:
- U hạt sinh mủ (pyogenic granuloma)
- Các dị dạng mạch máu
+ Dị dạng mao mạch
+ Dị dạng tĩnh mạch
+ Dị dạng bạch mạch
+ Dị dạng động - tĩnh mạch
- Các u mạch máu lành tính bẩm sinh (RICH, NICH).
- Các u mạch máu lành tính mắc phải khác.
- U ác tính.
4 - Điều trị
Xử lý bảo tồn, theo dõi không can thiệp
Trong phần lớn các trường hợp, các u mạch máu trẻ em không cần bất cứ sự điều trị gì. Việc xử lý bao gồm giải thích cho bố mẹ trẻ về sự thoái lui tự phát của khối u và một sự theo dõi định kỳ.
Điều trị nội và/hoặc ngoại khoa trong các thể phức tạp
Trong các thể phức tạp hoặc nguy cơ gây biến chứng (do vị trí hoặc thể tích), việc điều trị là đa chuyên ngành bởi một êkip chuyên sâu. Các điều trị có thể như sau:
Điều trị Corticosteroids
+ Corticosteroids toàn thân: Được phát hiện năm 1967 và hiện nay đã trở thành phương pháp điều trị hàng đầu đối với những u mạch máu trẻ em lớn biến chứng đe dọa sự sống hoặc chức năng. Prednisolone hoặc Prednisone 2-3 mg/kg/ngày được uống trong 3-4 tuần, sau đó giảm liều dần trong vài tuần đến vài tháng. Các tác dụng phụ bao gồm: vẻ mặt cushing, dễ bị kích thích, kích ứng dạ dày, giảm phát triển chiều cao và cân nặng...
+ Corticosteroids tiêm trong u: Điển hình Triamcinolone hoặc/và bethametasone được tiêm trong khối u. Việc tiêm tại chỗ có mục đích khu trú tác dụng của steroide tại tổn thương và làm giảm thiểu những tác dụng toàn thân không mong muốn. Một số thuốc bôi ngoài da cũng đã được đề nghị (Dermovate...).
Interferon (IFR)
Interferon-alfa đã được sử dụng từ năm 1992 để điều trị các u mạch máu trẻ em lớn, biến chứng không đáp ứng với Corticosteroides. Interferon được tiêm dưới da với liều khởi đầu là 1 million U/m²/ngày, sau đó tăng dần cho đến 2-3million U/m²/ ngày trong thời gian 9-12 tháng. Sự thoái lui nhận thấy trong 50-84% các trường hợp. Tác dụng phụ thường gặp: sốt, đau cơ, tăng men gan, giảm bạch cầu, giảm tiểu cầu, thiếu máu, trầm cảm và thiểu năng tuyến giáp, đặc biệt là liệt co cứng hai bên (spastic diplegia) không hồi phục. Vì vậy nhiều tác giả cho rằng Interferon chỉ nên dùng cho trẻ dưới 1 tuổi khi u đe dọa tính mạng mà không đáp ứng với các phương pháp điều trị khác.
Vincristine, Bléomycine đã được đề nghị để thay thế Interferon.
Propranolol
Hiệu quả của Propranolol trong điều trị các u mạch máu trẻ em đã được Léauté-Labrèze phát hiện tình cờ vào năm 2008. Tuy nhiên, hiệu quả và tính an toàn của Propranolol so sánh với Corticosteroid chưa được nghiên cứu. Các tác dụng phụ của Propranolol cũng đã được báo cáo như co thắt phế quản, chậm nhịp tim, hạ huyết áp, hạ đường huyết, co giật, tăng kali máu, ỉa chảy.Hạ đường huyết, hạ huyết áp, co giật ở trẻ nhỏ có thể gây ra các biến chứng thần kinh có hại vĩnh viễn.Trẻ với bệnh hen, bất thường glucose máu, bệnh tim bẩm sinh, và các dị dạng mạch máu não (hội chứng PHACE…) được xem không thích hợp cho propranolol.
Laser
Laser màu (PDL) cũng đã được sử dụng trong điều trị các u mạch máu trẻ em thể nông, các giãn mao mạch còn lại của những u đã thoái lui, hoặc các u bị loét.
Phương pháp làm nghẽn mạch: rất hiếm khi được sử dụng.
Các phương pháp khác như áp lạnh, tiêm xơ, xạ trị hiện nay hầu như không còn được áp dụng do các biến chứng nặng như sẹo xấu, teo tổ chức, giảm sắc tố, giãn mao mạch, sự đóng sớm của vùng cốt hoá....
Phẫu thuật
Phẫu thuật thường được thực hiện muộn (sau 7 tuổi), cho các di tích còn sót lại sau khi UMMTE thoái lui.
Có thể phẫu thuật sớm hơn cho một số u ở đầu mặt cổ (mũi, môi, vành tai...). Phẫu thuật “cấp cứu” cũng được đề nghị trong các tình huống nguy hiểm cho sự sống (u ở hạ thanh môn, chảy máu nặng hoặc kéo dài...), hoặc ảnh hưởng chức năng trầm trọng (đe dọa thị lực, tắc nghẽn lỗ mũi...), loét-bội nhiễm, mà không đáp ứng với điều trị nội khoa.
CÁC U MẠCH MÁU BẨM SINH
Đó là các u mạch máu lành tính đã đạt đến cực điểm của sự tăng sinh ngay từ khi mới sinh chia làm 2 loại :
U mạch máu bẩm sinh thoái triển nhanh (RICH: rapidly involuting congenital hemangioma)
Loại u này được Boon và cộng sự mô tả và đặt tên vào năm 1996. Đó là một u dưới da màu tím, chắc và nóng, thoái triển nhanh chóng (thường 6-18 tháng) và thường để lại một vùng teo mỡ và thừa da.
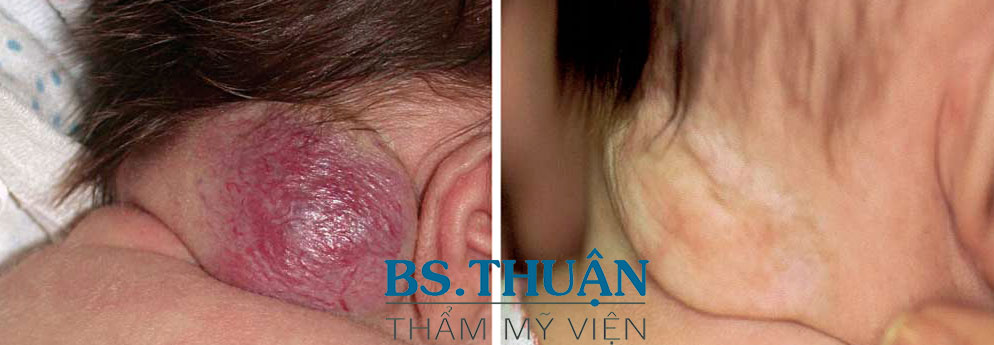
Hình 4. U mạch máu bẩm sinh thoái triển nhanh
Lúc mới sinh (trái) và lúc 10 tháng sau khi thoái lui hoàn toàn với đốm teo bì còn sót lại (phải).
U mạch máu bẩm sinh không thoái triển (NICH : non involuting congenital hemangioma)
Đó là một u mạch máu đặc biệt được Enjolras mô tả và gọi tên lần đầu tiên vào năm 2001 để phân biệt với các UMMTE thông thường, xuất hiện dưới dạng một mảng ít gồ, màu xanh lơ, nóng, giãn mao mạch và thường được bao bọc bởi một quầng sáng nhạt màu hơn. U không thoái triển, điều trị là phẫu thuật.
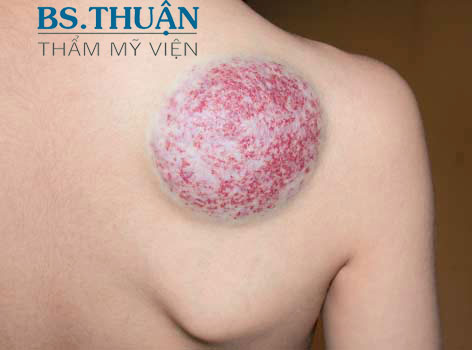
Hình 5. Mảng gồ lên điển hình của u mạch máu bẩm sinh không thoái triển với bề mặt có các mao mạch giãn to
>>> Có thể bạn quan tâm: Phân loại u máu | Dị dạng mạch máu
CÁC U MẠCH MÁU LÀNH TÍNH MẮC PHẢI KHÁC
U mạch dạng búi (tufted angioma hay angioblastoma)
U mạch nội mô dạng kaposi (kaposiforme Hemangioendothelioma)
Hai dạng u mạch máu này đều có đặc tính thâm nhiễm và xơ. Bệnh nặng hơn vì có thể tiến triển đến một sự giảm tiểu cầu nặng (hiện tượng Kasabach-Merritt).
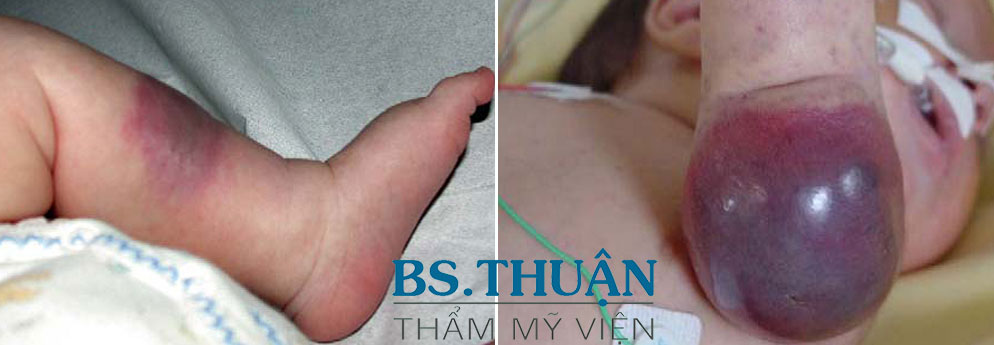
Hình 6. U mạch nội mô dạng Kaposi (Trái). Hội chứng Kasabach-Merritt mới xuất hiện với khối u trở nên đột ngột bầm tím và láng bóng (Phải).



















 090 666 1673
090 666 1673
